Содержание:
- 1 Обезболивающие средства при раке печени
- 2 Применение обезболивающих препаратов при раке печени
- 3 Как убрать боль?
- 4 Ненаркотические обезболивающие средства
- 5 Наркотическая группа обезболивающих средств
- 6 Адъювантные средства
- 7 Медикаментозные препараты применяемые в лечении рака печени
- 8 Боль как сопутствующий симптом рака печени
- 9 Обезболивающие средства при раке печени
- 10 Обезболивающие таблетки-анальгетики при онкологии печени
- 11 Лекарство морфин при раке печени 4 стадии
- 12 Мифы по поводу лекарств при онкологии печени
- 13 Трехступенчатая система коррекции болевого синдрома
- 14 Как облегчить боль: описание этапов трехступенчатой схемы
- 15 Как часто возникает боль при раке?
- 16 В чем причина неудач в лечении боли?
- 17 Технологии управления хроническими болевыми синдромами
- 17.1 Обезболивающие пластыри
- 17.2 Спинальная анестезия
- 17.3 Эпидуральная анестезия
- 17.4 Катетеризационные методики
- 17.5 Нейролизис через ЖКТ при помощи эндосонографии
- 17.6 Введение препаратов в миофасциальные триггерные пункты
- 17.7 Фасциальные блокады и блокады нервов и сплетений
- 17.8 Радиочастотная абляция
- 17.9 Нейрохирургические вмешательства
- 17.10 Анальгезия, контролируемая пациентом (PCA)
- 18 Обезболивающие при раке желудка
- 19 Обезболивающие при раке легких
Самый явный признак возникновения и прогрессирования рака печени – боль. Она возникает у 99% пациентов, снижая при этом качество жизни, а порой и ее продолжительность. Тянущая, острая боль в правом подреберье не остается без внимания, когда иные симптомы могут не доставлять пациенту существенного дискомфорта и порой остаются незамеченными.
Раковая опухоль растет, увеличивается в размерах и тем самым сдавливает расположенные вблизи соседние органы. Это приводит к нарушению их нормального функционирования. Также болевые ощущения возникают, когда происходит растяжение капсулы печени. Это происходит из-за увеличения размеров окноопухоли. В капсуле печени находится огромное количество нервных окончаний, которые посылают в головной мозг пациента сигнал о неких изменениях в органе. Болевые ощущения зависят о места локализации злокачественного очага и размеров пораженного участка органа. Также болевой синдром усиливается при развивающемся нарушении тканей, как самой печени, так и других пораженных органов.
Обезболивающие препараты при раке печени
Как уже известно, на ранних стадиях онкологического процесса наиболее эффективным методом лечения считается хирургическое вмешательство, так как полное удаление злокачественного очага дает пациенту шанс на выздоровление. Несмотря на это после проведения операции болевой синдром у пациента сохраняется на протяжении длительного времени. Возникновение боли может быть спонтанным и с течением времени она не проходит, а наоборот усиливается вплоть до нестерпимой.
Терпеть приступы боли не стоит, так как они угнетают общее состояние человека и влияют на:
- артериальное давление — как правило, повышает его;
- обмен веществ (метаболизм);
- психическое поведение человека.
Обезболивающие средства при раке печени
Можно ли купировать боль при раке печени обезболивающими препаратами, которые продаются в аптеке и не требуют рецепта для их приобретения? Да, на ранних стадиях данные препараты способны купировать боль, но не в полной мере. С определенным периодом времени боль будет усиливаться, и придется прибегнуть к сильнодействующим обезболивающим препаратам — наркотическим анальгетикам.
Обычные обезболивающие препараты при раке печени назначают довольно часто, это происходит как дополнение к лечению либо от безвыходности. Но в этих препаратах есть противопоказание – это язвенные болезни, эрозивный гастрит и наличие иных раневых поверхностей ЖКТ. Из этого следует, что после 7 дневного курса препаратами от рака печени у больного может начать развиваться мощное смертельное кровотечение, или перфорация язвы, что в обоих случаях приводит к тяжелым последствиям. Во избежание этих осложнений необходимо параллельно с обезболивающими таблетками применять лекарственные средства прикрывающие желудок — например, Омез. В настоящее время идет разработка новых обезболивающих лекарств при раке печени, главным достоинством которых будет снижение побочных эффектов.
Применение обезболивающих препаратов при раке печени
При разных стадиях болевого синдрома применяются разные группы препаратов.
Лекарства могут быть:
- ненаркотическими — анальгетики;
- наркотическими – опиаты (препаратов группы морфина и других).
Стоит отметить, для качественного результата, обезболивающие препараты при раке стоит принимать по определенной схеме:
- ненаркотические с адъювантными, поддерживающими средствами;
- легкие опиаты в тандеме с ненаркотическими и поддерживающими препаратами;
- сильные опиаты (морфин и аналоги) в сочетании с ненаркотическими и адъювантными средствами.
При правильном подборе дозировок достигается положительный эффект, облегчающий страдания пациента. Уместным считается в/в и в/м введение препаратов, при которых эффект достигается быстрее нежели при применении таблеток. Боль, которая преследует онкобольного принято разделять на слабую, среднюю и сильную.
В соответствии с этим критерием и подбираются обезболивающие при раке: ненаркотические и наркотические препараты.
Все без исключения обезболивающие при раке комбинируют с адъювантами, которые включают в себя стабилизирующие компоненты, поддерживающие организм онкологического больного и способные усилить эффект основных лекарств
Как убрать боль?
Обезболивание при раке печени играет важную роль, как в процессе самого лечения, так и в процессе восстановления после него.
При диагностировании онкообразования на 3 и 4 стадии, когда проведение операции невозможно, лечение носит паллиативных характер и направлено на снижение болевых ощущений и максимальную адаптацию пациента к нормальной жизни. Доказано, что пациенты, которые принимают в достаточном количестве обезболивающие препараты при раке печени, живут дольше по сравнению с пациентами, отказавшимися по каким либо причинам принимать данные лекарства. Также боль купируется во время прохождения лечения рака печени, при котором раковые клетки гибнут или замедляется их рост.
Существует 3 способа введения обезболивающих лекарств:
- аналгезия, контролируемая пациентом;
- обезболивающие инъекции;
- эпидуральная анестезия.
Обезболивающие препараты необходимо принимать регулярно в одно и то самое время. Это необходимо для полного купирования болевых ощущений. Таким образом, в крови будет постоянно удерживаться их уровень, и боль не будет усиливаться. Прием медикаментов следует начинать с легких и постепенно переходить на сильные. Обязательно применение вспомогательных средств, которые способны усилить эффект, и ослабить проявление побочных явлений. В противном же случае придётся увеличивать дозировку препарата.
Необходимо учесть тот факт, что не все препараты помогают пациентам в одинаковой мере. Одним помогает препарат, а другим нет. Поэтому при отсутствии купирования боли необходимо сообщить своему лечащему врачу, что бы он сменил препарат на другой.
Ненаркотические обезболивающие средства
Данные обезболивающие препараты при раке способны на ранней стадии без выраженных побочных эффектов справиться с болью и купировать ее. Ненаркотическим препаратам подвластно подавлять факторы, влияющие на появление боли. Но стоит отметить, что при усилении болевого синдрома они не смогут помочь, даже при увеличении дозировки, а только усилят побочный эффект на организм.
Медикаменты ненаркотической группы подразделяются на:
- Легкие ненаркотические препараты. Применяются на начальной стадии заболевания при отсутствии ярко выраженного болевого синдрома.
Рекомендуют принимать: Парацетамола, Аспирина, Седалгина, Пенталгина, Феназона, Панадол, Нурофен, Мига и др.
- Сильные ненаркотические средства. Назначает их только доктор и в том случае, когда состояние больного ухудшается, а боль становится нестерпимой.
Рекомендуют принимать: Мелоксикама, Теноксикама, Пироксикама, Индометацина, Диклофенака,М етиндола, Интебана, Метамизола, Фенилбутазона, Напросина, Бруфена, Вольтарена.
Наркотическая группа обезболивающих средств
Когда обезболивающие ненаркотические препараты не помогают в бой идут наркотические препараты. Назначают их в очень крайних случаях, так как их применение наносит вред организму, как на физиологическом, так и на психологическом уровне. Начинать принимать наркотические препараты необходимо с самых слабых, и прием таких препаратов необходимо осуществлять под четким контролем лечащего врача или иного медицинского работника и в медучреждении.
Опиаты – это группа средств, применение которых возможно на всех стадиях онкологии печени. Данные средства способны купировать самые сильные боли.
Медикаменты наркотической группы подразделяются на:
- Легкие опиаты: Оксикодон, Трамадол, Дионин, Трамал, Кодеин, Дигидрокодеин, Гидрокодон. Препараты выпускаются в таблетированной, капсулированной и инъекционной формах. Могут также встречаться капли и свечи. Быстрого эффекта достигают посредством в/в и в/м введения инъекции. Средняя дозировка от 50 до 100 мг с интервалом в 4-6 часов.
- Сильные опиаты: Фентанил, Бупренорфин, Просидол, Норфин, Дюрогезик, MST-Continus, Морфий, Морфин. При применении сильнодействующих наркотических средств возникает зависимость, поэтому для купирования постоянных болей необходимо постоянное применение препаратов данной группы с увеличением дозировки.
Все без исключения наркотикосодержащие средства отпускаются исключительно по рецепту врача, их использование строго контролируется и учитывается. После использования препарата необходимо предоставлять использованные ампулы в медучреждение.
Поскольку ненаркотические обезболивающие назначаются при любом виде онкологии, то наркотические препараты применяют исходя из вида рака.
Адъювантные средства
В группу адъювантных (вспомогательных) препаратов, которые оказывают огромное значение во время применения обезболивающих средств, входит множество препаратов различного направления.
Применяются: кортикостероиды;
- антидепрессанты;
- успокоительные препараты;
- противосудорожные;
- антигистаминные;
- противовоспалительные;
- жаропонижающие.
Они усиливают эффект, снижают риск возникновения побочных эффектов от применения сильных обезболивающих средств при раке печени.
Медикаментозные препараты применяемые в лечении рака печени
Гептрал

Для лечения токсического воздействия, которое оказывает данная болезнь, врачи обычно прописывают Гептрал.
Сам Гептрал представляет собой препарат, который следит за уровнем желчи в печени и выводит оттуда различные токсины, помогает при этом ее восстановлению.
В составе данного препарата присутствует такое вещество, как адеметионин. У человека, который не болеет раком, это вещество организм вырабатывает самостоятельно. При этом вырабатываются очень важные вещества такие как: таурин, цистеин, глутатион, которые необходимы для окислительно-восстановительных реакций, происходящих в организме каждого человека.
У человека, перенесшего сеансы химиотерапии, этот компонент перестает вырабатываться, или же он вырабатывается в совсем маленьком количестве, которого не хватит для данных процессов. Именно поэтому могут происходить дополнительные повреждения в организме.
АСД при раке печени
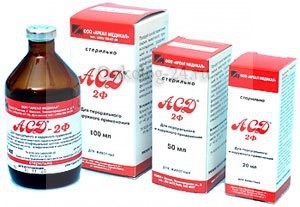
Данный препарат разрешен и имеет все лицензии только в ветеринарии. Если происходит лечение рака печени препаратом АСД, то весь риск пациент берет на себя, поскольку тут нет лицензии от Минздрава, и вообще нет никаких гарантий, что он поможет, так как на людях не испытывался.
Вообще, про это лекарство ходит очень много легенд, что оно обладает волшебными свойствами, и что мать политика Берии вылечилась от данного недуга именно благодаря ему.
Средство изготавливают из мясокостной муки, оно имеет несколько фракций. Стимулятор АСД 2 при раке печени принимают внутрь. Внешний вид – это жидкая масса, по цвету напоминает черный чай, и имеет ужасный запах.
Некоторые источники выделяют следующие положительные качества данного препарата:
- является очень мощным адаптогеном, который по составу довольно сильно похож с клеткой, поэтому она его не отвергает;
- способствует поддержанию на нормальном уровне гормонального фона и контролирует работу периферической нервной системы;
- принимает участие во всех обменных процессах в организме;
- обеспечивает поддержание необходимой жизнедеятельности;
- возраст и расположение опухоли не влияет на данный препарат, поскольку он способен остановить распространение болезни и боль;
- имеет свойства иммуномодулятора.
При применении данное вещество скапливается в организме, поэтому стоит внимательно относиться к нему. Если по правилам приема доза дошла до предельной, то следует постепенно отказаться от приема этого препарата. Бывает такое, что при употреблении его начинается развиваться ощущение отвращения, в этой ситуации необходимо сделать перерыв, чтобы организм смог очиститься от веществ. Происходит это потому, что организм полностью перенасытился этим лекарством.
Лечат рак печени при помощи фракции АСД 2 по следующей схеме:
- 1 день – в 30-40 мл чая добавляют 3 капли и выпивают утром натощак;
- 2 день – 5 капель на 30-40 мл чая, принимать также;
- 3 день – 7 капель в 30-40 мл чая, прием такой же;
- 4 день – 9 капель в 30-40 мл чая, принимать также;
- 5 день – 11 капель в 30-40 мл чая, прием такой же;
- 6 день – 13 капель в 30-40 мл чая, принимать также;
- 7 день – прекратить прием препарата, понаблюдать за своим самочувствием.
Затем по этой же инструкции средство принимают еще 3 недели, а на 5 неделе делают перерыв. После отдыха повторяют месячный курс, но уже первый день начинают не с 3 капель, а с 5, причем в последующие дни прибавляют еще 2. Затем снова отдых, а потом снова месячный курс.
При приеме необходимо следить за состоянием организма, если появляются какие-либо болезненные ощущения, препарат стоит немедленно прекратить.
На более поздних стадиях рака печени используют не общую методику, а добавляют в 100 мл воды 5 капель и пьют 2 раза в день.
Важно! Лечение АСД начинают только с одобрения врача.
Этот препарат очень аккуратно применяют при заболеваниях почек, слишком много принимать недопустимо, поскольку может начаться более сильное распространение болезни.
Также при применении АСД запрещено в пищу употреблять различные виды мяса крупного рогатого скота. Можно применять различные бульоны на овощах и курятину.
 Иного способа снятия боли при опухоли печени, кроме как прием обезболивающих препаратов, не изобретено. Самым универсальным средством при раке печени является назначение сильнодействующих наркотических анальгетиков. Правда, в сознании большинства больных укоренился навязчивый миф по поводу того, что прием подобных лекарств вызывает наркотическую зависимость. Это не так, и развеять подобные заблуждения вы сможете, прочтя эту статью.
Иного способа снятия боли при опухоли печени, кроме как прием обезболивающих препаратов, не изобретено. Самым универсальным средством при раке печени является назначение сильнодействующих наркотических анальгетиков. Правда, в сознании большинства больных укоренился навязчивый миф по поводу того, что прием подобных лекарств вызывает наркотическую зависимость. Это не так, и развеять подобные заблуждения вы сможете, прочтя эту статью.
Боль как сопутствующий симптом рака печени
Боль — практически обязательный сопутствующий симптом любого онкологического заболевания. При раке печени она наблюдается у 99% больных, снижая качество их жизни, а порой и ее продолжительность. Боль возникает спонтанно, вне зависимости от положения тела, с течением времени не проходит, а только нарастает по своей интенсивности вплоть до нестерпимой. При раке печени боль локализуется справа, у края последнего ребра. По мере прогрессирования онкологического процесса она может иррадиировать (отдавать) в другие части тела, поэтому назвать какое-либо специфичное место для рака печени нельзя. Часто боли сопутствует рвота. Некоторые авторы выделяют такое понятие, как «психологический статус онкобольного при болевом синдроме». Считается, что даже незначительные болевые приступы изменяют привычный образ жизни человека и способны менять его физиологическое поведение в сторону аномальных поступков.
Вопросами боли каждый год занимаются сотни ученых в разных странах мира, публикуя при этом множество потрясающих результатов.
Наиболее актуальные из них:
- боль влияет на артериальное давление — как правило, повышает его;
- боль влияет на обмен веществ (метаболизм);
- боль влияет на психическое поведение человека.
Учитывая, что болевой синдром при раке печени характеризуется крайней интенсивностью, становится понятным вопрос о купировании боли. Несколько десятилетий назад это было чуть ли не единственной задачей симптоматической терапии. Время прошло, но важность проблемы не пропала — наоборот, добавились новые пункты.
Обезболивающие средства при раке печени
Можно ли снять боль при раке печени благодаря приему обычных обезболивающих препаратов, продающихся в аптеке или выписывающихся без каких-либо трудностей в больнице? Полностью снять боль вряд ли удастся, да и помочь эти лекарства могут только на ранних стадиях или как дополнение к более сильным обезболивающим препаратам — наркотическим анальгетикам.
Обычные обезболивающие при раке печени назначаются достаточно часто: иногда, как дополнение, иногда — как безвыходный вариант. Первое, что требуется запомнить, — это наличие у них одного серьезного противопоказания: их нельзя применять при язвенной болезни, эрозивном гастрите и наличии других раневых поверхностей. Дело в том, что они способны в разы обострить заболевание. Выходит, что после недельного курса лечения препаратами от рака печени у пациента может развиться или мощное смертельное кровотечение, или перфорация язвы, что в обоих случаях приводит к тяжелым последствиям. Необходимо помнить, что для профилактики параллельно с обезболивающими таблетками при онкологии печени назначаются «прикрывающие» желудок лекарственные средства — например, всеми любимый и дешевый омез.
В настоящее время фармакологической промышленностью разрабатываются новые перспективные обезболивающие лекарства при раке печени, главным достоинством которых будет как раз снижение побочных эффектов. Так или иначе, внимательно прочтите инструкцию к лекарству, если нет возможности показаться врачу. Некую перспективу представляют собой современные инвазивные способы обезболивания, например, установка эпидурального катетера (введение иглы в спинной мозг) с последующим многократным дозированным введением обезболивающих препаратов. Этот метод имеет колоссальное количество достоинств и сравнительно мало недостатков. Но применительно к раку печени такое лечение препаратами можно отнести только к разряду дополнительных. В целом эффект от него заметный: порой пациенты просто забывают о боли.
Никакие физиопроцедуры, ванночки или иные внешние воздействия никоим образом не могут снять боль при раке печени — они только лишний раз провоцируют рост злокачественной опухоли.
Обезболивающие таблетки-анальгетики при онкологии печени
 Какие обезболивающие при раке печени чаще всего прописывают больным? В настоящее время эффективным, универсальным и доступным способом купирования онкологической боли является назначение наркотических анальгетиков — препаратов группы морфина и других.
Какие обезболивающие при раке печени чаще всего прописывают больным? В настоящее время эффективным, универсальным и доступным способом купирования онкологической боли является назначение наркотических анальгетиков — препаратов группы морфина и других.
Поскольку данный класс лекарственных препаратов относится к категории наркотических, их невозможно купить в свободной продаже. Также по-прежнему существуют определенные трудности их выписывания в условиях стационара. К сожалению, законодательно решить эту проблему пока не удается.
Так или иначе, такие лекарства не против рака печени, а лишь для снятия боли. Наркотические анальгетики назначаются достаточно широко, поэтому стоит подробно остановиться на их действии и на том, что нужно знать пациенту.
Назначение наркотических таблеток при раке печени является, по понятным причинам, необходимой мерой — речь идет о тяжелой степени прогрессирования рака печени, когда ничего уже не помогает. Если не назначать морфин, пациент, вероятно, умрет в муках. Предположим, наркотическая зависимость уже сформирована — пациент начал необоснованно требовать дозу обезболивающего препарата; что делать в данном случае? К сожалению, нет иного выхода, как реализовать потребность тяжелобольного. Однако вы должны прекрасно понимать, что продолжительность жизни после выписки препаратов морфия едва ли превышает один месяц. Опять-таки не следует себя в чем-то винить, так как вам пришлось следовать единственно верному пути. Обезболить пациента, создать для него более комфортные условия невозможно даже при сочетании эпидуральной анестезии и введения ненаркотических обезболивающих и других средств.
Лекарство морфин при раке печени 4 стадии
 Морфин — токсичный препарат, способный также угнетать деятельность сердца. Нет, полностью она не прекращается, но имеет место сильнейшее урежение частоты пульса (брадикардия). Пациент начинает жаловаться на перебои в работе сердца, сильное головокружение и т. д. Если измерить артериальное давление, то оно будет снижено. Перед врачом сразу встанет задача — решить вопрос, с чем связано его падение: с негативным влиянием морфина или с прогрессированием ракового процесса. Если в первом случае можно немного снизить дозу препарата, а также назначить «прикрывающее лечение», то во втором случае, просто не будет иного выхода, как только обеспечивать должный уход за больным.
Морфин — токсичный препарат, способный также угнетать деятельность сердца. Нет, полностью она не прекращается, но имеет место сильнейшее урежение частоты пульса (брадикардия). Пациент начинает жаловаться на перебои в работе сердца, сильное головокружение и т. д. Если измерить артериальное давление, то оно будет снижено. Перед врачом сразу встанет задача — решить вопрос, с чем связано его падение: с негативным влиянием морфина или с прогрессированием ракового процесса. Если в первом случае можно немного снизить дозу препарата, а также назначить «прикрывающее лечение», то во втором случае, просто не будет иного выхода, как только обеспечивать должный уход за больным.
Морфин, назначаемый при раке 4 стадии, способен вызывать сильную тошноту и рвоту. Опять-таки для онкологической практики это осложнение хоть и актуально, но не первостепенно. Тяжело больные раком печени уже перестали принимать пищу естественным образом, а значит, их желудок будет пуст — в нем будет только немного жидкости да самого желудочного сока. Если больной жалуется на интенсивные рвотные позывы, можно дать ему противорвотный препарат, например, церукал.
Некоторые авторы связывают проблемы с мочеиспусканием с приемом наркотических анальгетиков и считают таковые еще одним осложнением от приема последних. В настоящее время данное осложнение научно доказано, и его также необходимо учитывать. Неужели не разработаны международные схемы назначения и использования наркотических анальгетиков? Вероятно, наше следующее заключение вызовет у вас удивление, но ничего подобного до сих пор нет. Врач опирается только на некие рекомендации, дабы с первой дозы не вызвать передозировку морфином и, как следствие, остановку дыхания. Начинать прием морфина при раке печени всегда лучше с малых доз, плавно увеличивая концентрацию препарата в крови больного. Не будет ничего страшного, если первый укол не только не снизит интенсивность болевого приступа, но и вовсе не подействует. Зато врач уже будет примерно представлять себе необходимое количество лекарства. Об этом необходимо проинформировать родственников, но самому больному рассказывать о первом эффекте не стоит. Дело в том, что
врач будет основываться на субъективных жалобах больного о силе болевого приступа и подбирать схему лечения дальше. Если пациент будет предупрежден о том, что введение первой дозы гарантированно не принесет облегчения, он будет, с большой долей уверенности, преувеличивать свои ощущения.
Мифы по поводу лекарств при онкологии печени
 Существует несколько медицинских мифов, плотно осевших в сознании пациентов и их родственников. Первое, что спрашивают преимущественно родственники пациентов в кабинете врача при выписывании наркотических обезболивающих препаратов: «Не вызовут ли они привыкание к наркотикам?», «Не станет ли больной наркозависимым?» и т. д. Если внимательно посмотреть аннотацию к тому же морфину и другим препаратам, то легко найти то место, где черным по белому написано о возможном формировании зависимости к препарату, а также привыкании к нему. Безусловно, формулировка отпугивающая, заставляющая задавать множество вопросов, но, поверьте, иного выхода просто нет.
Существует несколько медицинских мифов, плотно осевших в сознании пациентов и их родственников. Первое, что спрашивают преимущественно родственники пациентов в кабинете врача при выписывании наркотических обезболивающих препаратов: «Не вызовут ли они привыкание к наркотикам?», «Не станет ли больной наркозависимым?» и т. д. Если внимательно посмотреть аннотацию к тому же морфину и другим препаратам, то легко найти то место, где черным по белому написано о возможном формировании зависимости к препарату, а также привыкании к нему. Безусловно, формулировка отпугивающая, заставляющая задавать множество вопросов, но, поверьте, иного выхода просто нет.
Во-первых, для того чтобы у пациента сформировалась наркотическая зависимость, требуется, как минимум, неоднократное введение морфина: речь идет о систематическом приеме — около 10 — 20 введений. Отметим, что далеко не все пациенты доживают до этого срока.
По поводу опасности скажем так: это крайне неприятная ситуация для врача; но куда более актуален момент привыкания к наркотическому препарату. Это означает, что при его введении в организм (внутривенно) пациент перестает ощущать обезболивающий эффект или наполовину, или, что еще хуже, полностью. Однако все остальные эффекты морфина — главным образом, негативные и побочные — реализуются в полной мере. В конечном счете, пациент ощущает нестерпимые боли, а морфин вводится безрезультатно. Возникает логичный вопрос: а что, если повысить вводимую дозу? У наркотических анальгетиков имеется один принципиальный недостаток — любая передозировка вызывает остановку дыхания. В результате привыкания перестает проявляться только болеутоляющее действие препарата, а все побочные реакции никуда волшебным образом не исчезают. Разумеется, любые попытки облегчить участь больного за счет повышения дозы наркотического препарата вызывают остановку дыхания и летальный исход. Обратите внимание: данное осложнение — отнюдь не редкость,
а крайне частый случай в онкологической практике. Встречаются ситуации, когда стандартная доза, многократно вводимая в организм больного, также провоцирует остановку дыхания. В 90% случаев пациент погибает, а медицинскому персоналу приходится разводить руками перед недовольными родственниками. И их невозможно не понять — бывают и такие прецеденты, когда адаптационные механизмы у онкобольного настолько истощаются, что организм в целом начинает иначе реагировать на все чужеродное, отсюда и такой печальный эффект. Однако в этом нет ничьей вины, ибо не существует никакого, даже сверхнового, оборудования, способного измерить те самые адаптационные механизмы. Просто родственникам необходимо готовиться ко всем осложнениям, возможным при введении больному морфина.
Современная наука ушла настолько далеко, что в настоящее время проводятся целые каскады успешных экспериментов, получившие в Европе название «самостоятельное обезболивание». У койки пациента устанавливается специальный прибор, внутри него имеется обычный шприц с морфином, конец которого стандартно подсоединен к вене пациента. Почувствовав малейшую боль, больной не зовет медицинскую сестру, не требует дополнительного введения лекарства, а просто нажимает одну кнопку, и та активирует дозированный механизм подачи обезболивающего препарата. Если, например, каждая порция будет измеряться в условных единицах, то одним нажатием можно ввести только 1 ед. Если пациенту по-прежнему плохо, его терзают боли, то он снова нажимает кнопку, и ему вводится еще 1 ед. Нет эффекта — снова необходимо повысить дозу. На таких препаратах установлен максимум нажатий за 6 часов.
Данная система уже положительно зарекомендовала себя в Европе, а также в ведущих клиниках России.
Скорее всего, через пару лет многие профильные больницы страны также получат соответствующее оборудование.
Остановка дыхания — хоть и самое страшное осложнение, но отнюдь не единственное со стороны действия наркотических препаратов. На втором месте по частоте наблюдений стоит прямое наркотическое воздействие на ЦНС. Нужно быть готовым к тому, что после введения морфина не только облегчатся страдания онкобольного, но и изменится его поведение. Иногда больные перестают узнавать родственников или начинают просить их выполнить нелепые поручения. В общем, ситуация складывается крайне непростая, тяжело переносимая окружением самого больного, но здесь также придется смириться.
Не менее редкими являются осложнения и со стороны пищеварительной системы, а именно: упорные запоры. Нужно сказать, что далеко не все наркотические препараты обладают данным побочным эффектом, однако морфин — самый распространенный препарат в отечественной онкологии. Кстати говоря, запоры для онкобольного не всегда характерны, но все дело в том, что его пищеварительный тракт уже давно перестал принимать пищу естественным образом по причине многих факторов.
Порой пациенты и вовсе не обращают внимания на осложнения. Запоры характерны, скорее, для больных с инфарктом миокарда, которые принимают пищу, но уже вынуждены принимать обезболивающие препараты. Так или иначе, об этом нужно быть предупрежденным.

Зачастую первым и единственным симптомом онкологических заболеваний является боль. Она причиняет пациенту мучения, снижает качество жизни, приводит к депрессивным расстройствам, суицидальным намерениям и действиям.
Борьба с болевым синдромом — актуальная проблема в онкологии. Для того чтобы эффективно справиться с болью, врач должен правильно оценить ее причины, характер, интенсивность.
В Европейской клинике направление медицины боли развито очень хорошо. Наши врачи применяют все доступные методы, в том числе инновационные.
Трехступенчатая система коррекции болевого синдрома
Основным методом лечения боли в онкологии является медикаментозная терапия. В практике работы Европейской клиники используется трехступенчатая система обезболивания из ненаркотических и наркотических анальгетиков, которая позволяет эффективно купировать болевой синдром и держать его под контролем. Мы учитываем рекомендации Всемирного института боли (FIPP WIP, USA), Европейской Федерации Международной Ассоциации Изучения Боли (EF IASP).
Метод заключается в последовательном применении анальгетиков возрастающей силы действия в сочетании с адъювантной терапией по мере увеличения интенсивности боли. Важным принципом является начало фармакотерапии немедленно при появлении первых же признаков боли, пока не развилась сложная цепная реакция, которая приводит к хроническому болевому синдрому. Переход на более сильное обезболивающее производится, когда все препараты предыдущей ступени неэффективны в своих максимальных дозировках.
- На первой ступени при легкой боли эффективны нестероидные противовоспалительные средства (НПВСП).
- На второй ступени при умеренной боли применяются препараты, которые содержат комбинацию слабых опиатов и ненаркотических анальгетиков. К первым относят дионин, трамадол, промедол, проседол, трамал. Чаще всего применяется трамадол из-за высокой эффективности и удобства применения.
- На третьей ступени при сильной боли назначаются наркотические анальгетики: бупренорфин, морфин, фентанил, омнопон.
На любом этапе противоболевой терапии анальгетики необходимо принимать постоянно по часам. Доза корректируется с учетом вида и интенсивности болевых ощущений. Если препарат становится неэффективным, желательно заменить его на альтернативное средство аналогичной силы, но рекомендовать его пациенту, как более мощное.
В качестве анальгетиков часто применяют кортикостероиды — препараты гормонов коры надпочечников. Они оказывают мощное противовоспалительное действие, особенно важное при болях, вызванных компрессией нерва, при головной боли, обусловленной внутричерепной гипертензией, а также костных болях.
Анестезиолог-реаниматолог Вадим Сергеевич Соловьев об опиоидных анальгетиках:
Наши врачи следуют принципам терапии боли, провозглашенным ВОЗ:
- «Через рот» (перорально) — означает, что следует исключить все инъекционные формы анальгетиков, проводить терапию с использованием неинвазивных лекарственных форм (таблетки, капсулы, сиропы, трансдермальные терапевтические системы, ректальные формы препаратов и т. д.).
- «По часам» — анальгетики следует назначать регулярно по схеме, в соответствии с длительностью эффекта препарата, не дожидаясь развития сильной боли, исключая возможность «прорывов» боли.
- «По восходящей» — подбор препаратов для обезболивания осуществляется от неопиоидных анальгетиков при слабой боли, «мягкими» опиоидами при умеренной боли и сильными опиоидными анальгетиками при сильной боли, по мере нарастания интенсивности боли, в соответствии с «лестницей обезболивания ВОЗ»
- «Индивидуальный подход» — предполагает необходимость «индивидуального» подбора анальгетика и основан на селективном выборе наиболее эффективного анальгетика в нужной дозе с наименьшими побочными эффектами для каждого конкретного пациента с учетом особенностей его физического состояния.
- «С вниманием к деталям» — предполагает учет особенностей и деталей каждого пациента, безусловно, назначение ко-анальгетиков и адъювантных средств, по мере возникновения необходимости в них, проведение мониторинга за больными.
Как облегчить боль: описание этапов трехступенчатой схемы
Терапия «слабой боли»
Пациенту назначают неопиоидные анальгетики: НПВС (Ибупрофен, Диклофенак, Кетопрофен и пр.), Парацетамол. При выборе препарата учитываются токсичность для печени и почек, присущие всем неопиоидным анальгетикам, а также токсичность для желудка неселективных НПВС, риски со стороны сердечно-сосудистой системы при применении селективных НПВС. Применение препаратов первой линии целесообразно сопровождать адъювантной и симптоматической терапией: блокаторы ионной помпы, кортикостероиды, спазмолитики, бензодиазепины, антигистаминные препараты и др.

Терапия «умеренной» боли
Пероральный путь введения препаратов является предпочтительным, если пациент может принимать препараты через рот. Для пациентов со слабой или умеренно выраженной болью, у которых адекватный контроль боли не достигается регулярным пероральным приемом парацетамола или нестероидных противовоспалительных препаратов, добавление опиоидного анальгетика может обеспечить достижение эффективного обезболивания без неблагоприятных побочных эффектов. В качестве альтернативы возможно использование низких доз опиоидных анальгетиков (например, морфина, ТТС фентанила).
Терапия «сильной» боли
Если боль интенсивная, и опиоидный анальгетик в сочетании с НПВС или Парацетамолом неэффективен, следует начинать терапию сильными опиоидными анальгетиками. Если они были назначены при умеренной боли, нужно повышать дозу препарата до эффективной. Зарегистрированными пролонгированными формами сильных опиоидных анальгетиков в нашей стране и используемых в нашей клинике являются: морфин в капсулах и в таблетках, ТТС фентанила.
Сильных опиоидов короткого действия в неинвазивных формах на территории РФ в настоящий момент нет, но, согласно Распоряжению Правительства Российской Федерации «План мероприятий (дорожная карта) «Повышение доступности опиоидных средств и психотропных веществ для использования в медицинских целях» морфин в таблетках короткого действия по 5 и 10 мг будет зарегистрирован и появится в клинической практике в IV кв. 2018 г.
Как часто возникает боль при раке?
Боль возникает у 30% больных раком, которые получают лечение, и у 60–90% больных в связи с прогрессированием болезни. Основные источники возникновения боли при раке:
- собственно рак (45–90%);
- сопутствующие воспалительные реакции, приводящие к спазму гладкой мускулатуры (11–25%);
- боль в области послеоперационной ране после хирургического вмешательства (5–16%);
- сопутствующая патология, например, поражения суставов, артрит (6–11%), невралгия (5–15%).
Болевые синдромы при раке группируют:
- По происхождению болевого потока: висцеральные, соматические, невропатические, психогенные.
- По качественной субъективной оценке: жгучие, колющие, режущие, сверлящие, пульсирующие.
- По интенсивности: оценивают по специальным шкалам.
- По продолжительности: острые и хронические.
- По локализации: абдоминальные, кардиалгии, люмбалгии, мышечно-суставные и другие.
В связи со значительными различиями механизмов возникновения болевых ощущений, не существует универсального анальгетика для купирования всех видов болевых синдромов. Лечение всегда должно быть индивидуальным.
В чем причина неудач в лечении боли?
В силу отсутствия специальной подготовки по лечению боли даже у онкологов, а также в силу восприятия рака как инкурабельного заболевания, даже врачи-специалисты зачастую не осознают, что болью при раке можно управлять.
У 80–90% пациентов боль можно полностью ликвидировать, а у остальных ее интенсивность можно значительно ослабить. Для этого врачу необходимо учитывать каждый из источников и механизмов боли для подбора адекватной обезболивающей терапии при раке.
В клинической практике мы постоянно сталкиваемся с типичными ошибками при лечении болевого синдрома: неоправданно ранним назначением наркотических анальгетиков, применение чрезмерных дозировок препаратов, несоблюдение режима назначения анальгетиков.
Технологии управления хроническими болевыми синдромами
Европейская клиника оснащена всем необходимым оборудованием, включая индивидуальные носимые помпы, аппараты для дозированного введения. Клиника имеет требуемые законодательством Российской Федерации лицензии и разрешения. У нас функционирует хорошо оснащенное отделение терапии болевых синдромов, в нем работают врачи-специалисты в области медицины боли.
Воспользуйтесь быстрыми ссылками, чтобы узнать об интересующем вас методе обезболивания:
Обезболивание при раке 4 стадии позволяет значительно улучшить качество жизни пациента, уменьшить, а в большинстве случаев предотвратить страдания. Это помогает подарить неизлечимому больному дополнительное время, в течение которого он может активно общаться с родными и близкими, провести последние дни жизни без мучительных симптомов.
Обезболивающие пластыри
Это способ трансдермального введения препарата. Пластырь содержит четыре слоя: защитная полиэфирная пленка, резервуар с действующим веществом (например, с фентанилом), мембрана, корректирующая интенсивность выделения и липкий слой. Пластырь можно наклеить в любом месте. Фентанил высвобождается постепенно на протяжении 3 суток. Действие наступает уже через 12 часов, после удаления концентрация лекарственного вещества в крови медленно снижается. Дозировка может быть разная, ее подбирают индивидуально. Пластырь назначают, как правило, в самом начале третьей ступени обезболивания при онкологии.
Спинальная анестезия
При спинальной анестезии лекарство вводят в спинномозговой канал, субарахноидально. Это приводит к временному «выключению» тактильной и болевой чувствительности. Введение требует от врача определенного опыта. В качестве средств для обезболивания используют местные анестетики и опиоидные анальгетики. Эффект длительный и выраженный. В основном используется при оперативных вмешательствах, при острой, невыносимой боли, имеет ряд побочных эффектов на сердечно-сосудистую, дыхательную системы.
Эпидуральная анестезия
Более щадящий по сравнению с предыдущим метод. Лекарство вводят в пространство, где формируются спинномозговые нервы. Препараты аналогичны спинальной анестезии. Эпидуральная анестезия используется, чтобы на долгое время снять боль, когда оральный и парентеральный методы введения уже не приносят результатов.
Катетеризационные методики
Катетеризационные методики позволяют обеспечивать длительное качественное обезболивание. Внедрение постановки порт-систем в эпидуральное и субарахноидальное пространство с применением местных, наркотических и адъювантных препаратов позволяют на продолжительное время избавится от болевого синдрома и снизить применение других анальгетиков, имеющих свои побочные эффекты.
Нейролизис через ЖКТ при помощи эндосонографии
Нейролизис (невролиз) — это процесс разрушения ноцицептивного (болевого) нервного пути.
Одним из наиболее эффективных методов является нейролизис чревного (солнечного) сплетения, которое располагается в забрюшинном пространстве в верхнем отделе живота и осуществляет иннервацию органов брюшной полости: желудка, печени, желчевыводящих путей, поджелудочной железы, селезенки, почек, надпочечников, толстого и тонкого кишечника до селезеночного изгиба.
Введение анальгетика происходит трансгастрально — через ЖКТ, точность обеспечивает эндоскопический ультразвуковой контроль. Такие методы местного обезболивания применяются, к примеру, при раке поджелудочной железы с эффективностью до 90%. Обезболивающий эффект способен сохраняться более нескольких месяцев, в то время как наркотические анальгетики классическим способом пришлось бы вводить постоянно.
Введение препаратов в миофасциальные триггерные пункты
Миофасциальный болевой синдром выражается в спазме мышц и появлении в напряженных мышцах болезненных уплотнений. Они называются триггерными точками и болезненны при нажатии. Инъекции в триггерную зону снимают боль и улучшают подвижность участка тела. Цель инъекций в триггерные точки — «разорвать» болевой круг «боль-спазм-боль». Ими с успехом лечат спазмы множества групп мышц, особенно в области рук, ног, поясничного отдела и шеи, головы. Часто используют в качестве дополнительной терапии при фибромиалгиях и головных болях напряжения.
Фасциальные блокады и блокады нервов и сплетений
Такой же качественный эффект обеспечивают фасциальные блокады и блокады нервов и сплетений.
Блокада нерва или нервного сплетения предусматривает введение препарата около нерва, который связан с пораженным органом и вызывает боль. Процедуры периферических блокад выполняются опытными специалистами при помощи ультразвуковой навигации, что позволяет более точно вводить анальгетический препарат в необходимое место, не затрагивая и не повреждая нервные структуры.
Использование в процессе блокады гормональных препаратов позволяет устранить боль на долгое время, а многократная блокада может убрать боль на несколько месяцев. В зависимости от вида анестетика, процедуру проводят раз в год, раз в полгода или каждую неделю. Еще один плюс — минимальное количество негативных последствий.
Радиочастотная абляция
В основе этой технологии лежит выборочная термокоагуляция определенных нервов специальными электродами. Зона поражения аккуратно контролируется, позволяя воздействовать на очень небольшие участки, не повреждая расположенные рядом двигательные и чувствительные нервы. Восстановление после процедуры происходит очень быстро и почти без последствий, что позволяет пациенту вернуться к нормальной жизни.
Процедура может выполняться без госпитализации. Радиочастотное разрушение дает длительный эффект, который может длиться до года и более.
Частота развития осложнений и побочных эффектов очень мала. Если боль возобновляется, лечение может быть проведено повторно.

Пациенты с очевидными психическими нарушениями, с вторичными болями или наркотической зависимостью — это неподходящий контингент для нейродеструктивных манипуляций. Такие пациенты могут продолжать жаловаться на боли, даже если процедура проведена успешно. У пациента должен быть сформирован реалистический взгляд на исход лечения. Он должен понимать, что целью является уменьшение боли, а не полное ее устранение.
Перед нейродеструктивной процедурой обязательно проведение диагностической блокады. Хороший эффект от диагностической блокады может прогнозировать удовлетворительный результат нейродеструкции. Тем не менее, такую же диагностическую блокаду нужно повторить, по крайней мере, еще один раз, даже если ослабление боли было значительным, чтобы свести на нет эффект плацебо.
Если результат не совсем ясен, следует использовать дифференциальное блокирование. У пациентов с распространенной или мультилокальной болью результат лечения обычно не оправдывает ожидания. Пациент должен осознавать, что воздействие на один участок может не привести к достижению желаемого эффекта и, возможно, потребуется дополнительная деструкция для максимально возможного уменьшения боли.
Врачи Европейской клиники о радиочастотной абляции:
Следует избегать проведения процедуры на смешанных нервах, поскольку это может привести к потере кожной чувствительности и мышечной слабости. Деафферентационные боли могут усугубляться при деструкции поврежденного нерва. В том случае, когда боль имеет центральное происхождение (спинальная или выше), деструкция периферического нерва может вызывать увеличение болевой перцепции за счет элиминации входящего стимула. Лучшая альтернатива в этом случае — это нейроаугментация с TENS или стимуляция спинного мозга.
Нейрохирургические вмешательства
В ходе процедуры нейрохирург перерезает корешки спинномозговых или черепных нервов, по которым проходят нервные волокна. Тем самым мозг лишается возможности получать болевые сигналы. Разрезание корешков не приводит к утрате двигательной способности, однако может затруднить ее.
Анальгезия, контролируемая пациентом (PCA)
Этот вид обезболивания основан на простом правиле: пациент получает анальгетики тогда, когда он этого хочет. В основу схемы положено индивидуальное восприятие боли и необходимость приема анальгетиков. В европейских странах РСА принята в качестве стандарта постоперационного обезболивания. Метод прост и относительно безопасен. Однако пациентам необходимо проходить тщательный инструктаж.
PCA наиболее эффективна при использовании катетерных методов (эпидуральная, спинальная анестезия, блокада нервных сплетений с установкой катетера), а также порт-систем, как венозных, так и эпидуральных и интратекальных.
Лечением боли в нашей клинике занимаются сертифицированные специалисты анестезиологи, нейрохирурги, ангиохирурги и эндоскописты, предоставляется услуга обезболивания при 4 стадии рака.
Обезболивающие при раке желудка
Неприятные ощущения и боли испытывают примерно 70% пациентов, страдающих раком желудка. Как правило, боль локализуется в животе, но по мере прогрессирования опухоли может возникать и в других местах: в спине, ребрах, костях. В качестве симптома паранеопластического синдрома или побочного эффекта химиотерапии могут возникать нейропатические боли.
Помимо трехступенчатой системы, для борьбы с болью и дискомфортом при раке желудка применяют бензодиазепины, антидепрессанты, препараты гормонов коры надпочечников (преднизолон, дексаметазон), снотворные, антипсихотические средства. При болях в костях и патологических переломах назначают бифосфонаты.
Врач может провести два вида нервных блокад:
- Блокада чревного сплетения помогает справиться с болью в верхней части живота. Блокируется проведение болевых импульсов по нервам желудка, печени, поджелудочной железы, желчного пузыря, кишечника, почек.
- Блокада подчревного сплетения помогает справиться с болью в нижней части живота. Во время нее блокируют нервы нижнего отдела кишечника, мочевого пузыря, яичек, пениса, предстательной железы, матки, яичников, влагалища.
Блокаду нервных сплетений можно проводить с помощью анестетиков и препаратов, которые временно повреждают нервы. При невролизе вводят препарат, который разрушает сплетение.
Обезболивающие при раке легких
Причиной боли в грудной клетке при раке легких может быть сама опухоль или перенесенное хирургическое вмешательство. Другие возможные причины:
- Метастазы в головном мозге приводят к головным болям.
- Метастазы органов брюшной полости приводят к болям в животе.
- Метастазы в костях приводят к костным болям, патологическим переломам.
- Паранеопластический синдром приводит к нейропатическим болям в разных частях тела.
- Боли — один из побочных эффектов химиотерапии.
Помимо обезболивающих уколов при онкологии легких с НПВС и наркотическими анальгетиками, помогают другие препараты, нервные блокады, лучевая терапия, паллиативные хирургические вмешательства.
